Halsbetennelse
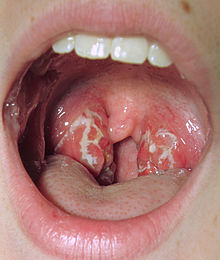

Halsbetennelse eller tonsillitt er ein betennelse i mandlane som følgje av virus- eller bakterieinfeksjon. Vanlege symptom er sår hals og feber. Når det skuldast bakteriar frå gruppe A-streptokokkar blir det vanlegvis kalla streptokokkhalsinfeksjon. Fleirtalet av dei som får infeksjonen blir heilt friske, med eller utan lækjemiddel. 40 % av tilfella løysar seg i laupet av tre dagar, og 85 % i laupet av sju dagar, uavhengig av om streptokokkar er til stades.[1]
Symptom og sjukdomsteikn[endre | endre wikiteksten]
Vanleg symptom og sjukdomsteikn er:[2][3][4][5]
- sår hals
- raude og svolne mandlar
- smerte ved svelging
- høg temperatur (feber)
- hoste
- hovudverk
- trøyttleik
- frostkjensle
- ei generell kjensle av ubehag (sjukdomskjensle)
- kvite pussfylte flekkar på mandlane
- svolne lymfeknutar i nakken
- smerte i øyrene eller nakken
- vekttap
- vanskar med å ete og drikke
Mindre vanlege symptom er:
- kvalme
- utmatting
- magesmerte
- oppkast
- hårete tunge
- dårleg ande (halitose)
- stemmeendringar
- vanskar med å opne munnen (kjevesperre)
- tap av appetitt (anoreksi)
- angst eller frykt for å svelgje
Ved akutt halsbetennelse er overflata av mandlane ofte raude og dekt med synlege områder av kvitt eller gult puss.[6]
Tonsillolittar (mandelstein) oppstår i oppmot 10 % av folkesetnaden som følgje av halsbetennelse.[7]
Årsaker[endre | endre wikiteksten]
Den vanlegaste årsaka til halsbetennelse er virusinfeksjon frå adenovirus, rhinovirus, influensavirus, coronavirus eller respiratorisk syncytialt virus.[2][3][4][5] Halsbetennelse kan òg valdast av Epstein-Barr-virus, herpes simplexvirus, cytomegalovirus eller HIV.[2][3][4][5] Den nest vanlegaste årsaka er bakterieinfeksjon frå betahemolytiske gruppe A-streptokokkar (sjå streptokokk gruppe A-infeksjon), som fører til streptokokkhalsbetennelse.[2][3][4][5] Mindre vanlege bakteriar er Staphylococcus aureus (medrekna meticillinresistent Staphylococcus aureus, MRSA),[8] Streptococcus pneumoniae, Mycoplasma pneumoniae, Chlamydia pneumoniae, Bordatella pertussis, Fusobacterium sp., Corynebacterium diphteriae, Treponema pallidum og Neisseria gonorrhoeae.[2][3][4][5]
Anaerobe bakteriar har vore innblanda i halsbetennelse og har vist seg å truleg spele ei rolle i den akutte betennelsesresponsen.[9]
Når virus og bakteriar kjem inn gjennom nasa og munnen blir dei vanlegvis filtrerte av mandlane.[10][11] Inni mandlane finst det kvite blodlekamar som øydelegger virus og bakteriar ved å sleppe ut inflammatoriske cytokinar som til dømes fosfolipase A2,[12] som òg fører til feber.[10][11] Infeksjonen kan òg vere til stades i strupen og kringliggjande område og føre til betennelse i svelget.[13]
Sjeldan kan halsbetennelsen skuldast infeksjon frå bakteriane spirochaeta og treponema, og blir då kalla Vincents angina.[14]
Diagnose[endre | endre wikiteksten]
Diagnosen av streptokokk gruppe A-infeksjon kan stadfestast med halskultur eller ved å stryke vattpinnar over begge tonsillane og den bakre svelgveggen for å dyrke på blodagar. Isolasjonsraten kan aukast ved å inkubere kulturen under anaerobe forhold ved å bruke selektive kulturmedium. Halskultur har ein sensitivitet på 90—95 % for å avdekke streptokokk gruppe A-infeksjon (som tydar at infeksjonen faktisk er til stades ved 5—10 % av høva der kulturen testar negativt). Denne marginen er ein naturleg del av prøven, men kan òg oppstå viss pasienten har fått antibiotika på førehand. Stadfestinga tek om lag 24—48 timar ved kultur, men det finst òg snøggare screeningprøvar (10—60 minutt) med sensitivitet på 80—90 %. Eldre antigenprøvar reagerar på karbohydrat på celleoverflata (Lancefield). Nyare prøvar identifiserar serotypar ved å bruke nukleinsyreprober eller polymerasekjedereaksjon. Det kan vere naudsynleg med bakteriekultur ved negativ RADT.[15]
Skilnaden mellom streptokokk gruppe A-infeksjon og kolonisering er definert ved nærværet av >10 streptokokk-koloniar per blodagarplate. Denne metoden er likevel problematisk på grunn av overlappinga mellom kroniske berarar og infiserte pasientar. Ei auking av antistreptolysin O-antistofftiter ved 3—6 veker etter akutt infeksjon kan gje retrospektivt prov for streptokokk gruppe A-infeksjon[16] og er rekna som definitivt prov for infeksjon.
Auka utskilling av fosfolipase A2[12] og endring i feittsyremetabolisme[17] hjå pasientar med halsbetennelse kan ha diagnostisk signifikans.
Behandling[endre | endre wikiteksten]
Behandlingar for å minske ubehaget ved halsbetennelse er:[2][3][4][5][13][18][19]
- smertlindrande, antiinflammatoriske, febernedsetjande lækjemiddel (paracetamol og/eller ibuprofen)
- lindring av sår hals kan gjerast ved å gurgle varmt saltvatn, ete pastillar, gurgle aspiring oppløyst i vatn (aspirin er antiinflammatorisk og må ikkje takast i kombinasjon med andre antiinflammatoriske lækjemiddel)
Viss halsbetennelsen skuldast gruppe A-streptokokkar kan antibiotika som til dømes penicillin eller amoksicillin vere til hjelp.[20] Cefalosporinar og makrolidar er gode alternativ til penicillin i akutte høve.[21] Makrolidar som til dømes erytromycin kan brukast hjå dei med penicillinallergi. Personar som ikkje svarar på penicillinbehandling kan svare på behandlingar mot betalaktamaseproduserande bakteriar,[22] til dømes klindamycin eller amoksicillin-klavulanat. Aerobe og anaerobe betalaktamaseproduserande bakteriar i dei tonsillære veva kan verne gruppe A-streptokokkar mot penicillin.[23] Ved virusinfeksjon er sjukdomsperioden avhengig av viruset. Dei fleste blir friske i laupet av éi veke, men symptoma kan stå ved lag i opptil to veker. Kronisk halsbetennelse kan behandlast med tonsillektomi (kirurgisk fjerning av mandlane).[24] Forsking har likevel vist at det er minimale fordelar ved tonsillektomi hjå barn med kronisk halsbetennelse.[25]
Prognose[endre | endre wikiteksten]
Sidan innkomsten av penicillin i 1940-åra har behandlinga av streptokokkhalsbetennelsar blitt monaleg betre. Eit viktig aspekt er minskinga av komplikasjonar, i hovudsak revmatisk feber og effektane den har på nervesystemet (Sydenhams korea) og hjarta. Forsking tydar på at revmatogene stammer av betahemolytiske gruppe A-streptokokkar er mykje mindre utbreidd enn tidlegare.[26] Dette tek fram spørsmål ved rasjonalet for behandlinga av halsbetennelse som eit profylaktisk tiltak mot revmatisk feber.
Sjeldne komplikasjonar er dehydrering og nyresvikt som følgje av svelgjevanskar, blokkerte luftvegar som følgje av betennelse og faryngitt som følgje av infeksjonsspreiing.[2][3][4][5][13]
Abscess kan førekome attmed mandelen ved infeksjon, og oppstår vanlegvis fleire dagar etter at halsbetennelsen byrja. Dette blir kalla ein peritonsillær abscess. I sjeldne tilfelle kan infeksjonen spreie seg forbi mandlane og føre til betennelse og infeksjon i den indre halsvena, som fører til spreiing av septikemisk infeksjon (Lemierres syndrom).
I kroniske og residiverande tilfelle (generelt definert som sju episodar i det komande året, fem episodar i kvart av dei to neste åra eller tre episodar i kvart av dei neste tre åra),[27][28][29] eller i akutte tilfelle der mandlane blir så hovne at dei forstyrrar svelging, kan ein vurdere tonsillektomi for å fjerne mandlane. Pasientar som har fjerna mandlane er fortsatt godt beskytta av resten av immunsystemet.
Ved streptokokkhalsinfeksjon kan det i sjeldne tilfelle oppstå revmatisk feber[30] eller glomerulonefritt.[31] Desse komplikasjonane er ekstremt sjeldne i industriland, men er eit stort problem i utviklingsland.[32][33] Ubehandla halsbetennelse med streptokokkar kan moglegvis føre til PANDAS.[34]
Kjelder[endre | endre wikiteksten]
- ↑ Del Mar CB; Glasziou PP; Spinks AB (oktober 2006). Del Mar, Chris B, red. «Antibiotics for sore throat». Cochrane Database Syst Rev. 18;(4) (4): CD000023.
- ↑ 2,0 2,1 2,2 2,3 2,4 2,5 2,6 Tonsillopharyngitis i Merck Manual of Diagnosis and Therapy Professional Edition
- ↑ 3,0 3,1 3,2 3,3 3,4 3,5 3,6 Wetmore RF. (2007). «Tonsils and adenoids». I Bonita F. Stanton; Kliegman, Robert; Nelson, Waldo E.; Behrman, Richard E.; Jenson, Hal B. Nelson textbook of pediatrics. Philadelphia: Saunders. ISBN 1-4160-2450-6.
- ↑ 4,0 4,1 4,2 4,3 4,4 4,5 4,6 Thuma P. (2001). «Pharyngitis and tonsillitis». I Hoekelman, Robert A. Primary pediatric care. St. Louis: Mosby. ISBN 0-323-00831-3.
- ↑ 5,0 5,1 5,2 5,3 5,4 5,5 5,6 Simon HB (2005). «Bacterial infections of the upper respiratory tract». I Dale, David. ACP Medicine, 2006 Edition (Two Volume Set) (Webmd Acp Medicine). WebMD Professional Publishing. ISBN 0-9748327-6-6.
- ↑ Tonsillitis and Adenoid Infection MedicineNet. Retrieved on 2010-01-25
- ↑ S. G. Nour; Mafee, Mahmood F.; Valvassori, Galdino E.; Galdino E. Valbasson; Minerva Becker (2005). Imaging of the head and neck. Stuttgart: Thieme. s. 716. ISBN 1-58890-009-6.
- ↑ Brook, I.; Foote, P. A. (2006). «Isolation of methicillin resistant Staphylococcus aureus from the surface and core of tonsils in children». Int J Pediatr Otorhinolaryngol 70 (12): 2099–2102.
- ↑ Brook, I. (2005). «The role of anaerobic bacteria in tonsillitis». Int J Pediatr Otorhinolaryngol 69 (1): 9–19.
- ↑ 10,0 10,1 van Kempen MJ; Rijkers GT; Van Cauwenberge PB (Mai 2000). «The immune response in adenoids and tonsils». Int. Arch. Allergy Immunol. 122 (1): 8–19.
- ↑ 11,0 11,1 Perry M; Whyte A (September 1998). «Immunology of the tonsils». Immunology Today 19 (9): 414–21.
- ↑ 12,0 12,1 Ezzeddini R; Darabi M; Ghasemi B; Jabbari Moghaddam Y; Jabbari Y; Abdollahi S (2012). «Circulating phospholipase-A2 activity in obstructive sleep apnea and recurrent tonsillitis.». Int J Pediatr Otorhinolaryngol 76 (4): 471–4.
- ↑ 13,0 13,1 13,2 MedlinePlus Encyclopedia Tonsillitis
- ↑ Van Cauwenberge P (1976). «[Significance of the fusospirillum complex (Plaut-Vincent angina)]». Acta Otorhinolaryngol Belg (på nederlandsk) 30 (3): 334–45. — fusospirillum complex (Plaut-Vincent angina) Van Cauwenberge studied the tonsils of 126 patients using direct microscope observation. The results showed that 40% of acute tonsillitis was caused by Vincent's angina and 27% of chronic tonsillitis was caused by Spirochaeta
- ↑ Leung AK, Newman R, Kumar A, Davies HD (2006). «Rapid antigen detection testing in diagnosing group A beta-hemolytic streptococcal pharyngitis». Expert Rev Mol Diagn 6 (5): 761–6.
- ↑ Brook I (2007). «Overcoming penicillin failures in the treatment of Group A streptococcal pharyngo-tonsillitis». Int J Pediatr Otorhinolaryngol 71 (10): 1501–8.
- ↑ Ezzedini R; Darabi M; Ghasemi B; Darabi M; Fayezi S; Moghaddam YJ (2013). «Tissue fatty acid composition in obstructive sleep apnea and recurrent tonsillitis». Int J Pediatr Otorhinolaryngol 77 (6): 1008–12.
- ↑ Boureau, F.; Pelen, F; Verriere, F; Paliwoda, A; Manfredi, R; Farhan, M; Wall, R (1999). «Evaluation of Ibuprofen vs Paracetamol Analgesic Activity Using a Sore Throat Pain Model». Clinical Drug Investigation 17: 1–8.
- ↑ Praskash, T. (2001). «Koflet lozenges in the Treatment of Sore Throat». The Antiseptic 98: 124–7.
- ↑ Touw-Otten FW, Johansen KS (1992). «Diagnosis, antibiotic treatment and outcome of acute tonsillitis: report of a WHO Regional Office for Europe study in 17 European countries». Fam Pract 9 (3): 255–62.
- ↑ Casey JR, Pichichero ME (2004). «Meta-analysis of cephalosporin versus penicillin treatment of group A streptococcal tonsillopharyngitis in children». Pediatrics 113 (4): 866–882.
- ↑ Brook I (2009). «The role of beta-lactamase-producing-bacteria in mixed infections». BMC Infect Dis 9: 202.
- ↑ Brook I (2007). «Microbiology and principles of antimicrobial therapy for head and neck infections». Infect Dis Clin North Am 21 (2): 355–91.
- ↑ Paradise JL; Bluestone CD; Bachman RZ (1984). «Efficacy of tonsillectomy for recurrent throat infection in severely affected children. Results of parallel randomized and nonrandomized clinical trials». N. Engl. J. Med. 310 (11): 674–83.
- ↑ Burton, MJ; Glasziou, PP; Chong, LY; Venekamp, RP (19. november 2014). «Tonsillectomy or adenotonsillectomy versus non-surgical treatment for chronic/recurrent acute tonsillitis.». The Cochrane database of systematic reviews 11: CD001802.
- ↑ Shulman ST, Stollerman G, Beall B, Dale JB, Tanz RR (Feb 15, 2006). «Temporal changes in streptococcal M protein types and the near-disappearance of acute rheumatic fever in the United States». Clin Infect Dis 42 (4): 441–7.
- ↑ Scottish Intercollegiate Guidelines Network. (Januar 1999). «6.3 Referral Criteria for Tonsillectomy». Management of Sore Throat and Indications for Tonsillectomy. Scottish Intercollegiate Guidelines Network. ISBN 1-899893-66-0. Arkivert frå originalen 11. oktober 2006. Henta 25. februar 2015. — notes though that these criteria "have been arrived at arbitrarily" from:
Paradise JL; Bluestone CD; Bachman RZ (1984). «Efficacy of tonsillectomy for recurrent throat infection in severely affected children. Results of parallel randomized and nonrandomized clinical trials». N. Engl. J. Med. 310 (11): 674–83. - ↑ Paradise JL, Bluestone CD, Colborn DK, Bernard BS, Rockette HE, Kurs-Lasky M (2002). «Tonsillectomy and adenotonsillectomy for recurrent throat infection in moderately affected children». Pediatrics 110 (1 Pt 1): 7–15. — this later study by the same team looked at less severely affected children and concluded "modest benefit conferred by tonsillectomy or adenotonsillectomy in children moderately affected with recurrent throat infection seems not to justify the inherent risks, morbidity, and cost of the operations"
- ↑ Wolfensberger M, Mund MT (2004). «[Evidence based indications for tonsillectomy]». Ther Umsch (på tysk) 61 (5): 325–8.
- ↑ Del Mar CB, Glasziou PP, Spinks AB (2004). Del Mar, Chris, red. «Antibiotics for sore throat». Cochrane Library (Cochrane Database Syst Rev) (2): CD000023. Arkivert frå originalen 29. april 2009. Henta 25. februar 2015. — Meta-analysis of published research
- ↑ Zoch-Zwierz W; Wasilewska A; Biernacka A (2001). «[The course of post-streptococcal glomerulonephritis depending on methods of treatment for the preceding respiratory tract infection]». Wiad. Lek. (på polsk) 54 (1–2): 56–63.
- ↑ Ohlsson, A.; Clark, K (28. september 2004). «Antibiotics for sore throat to prevent rheumatic fever: Yes or No? How the Cochrane Library can help». CMAJ 171 (7): 721–3. — Canadian Medical Association Journal commentary on Cochrane analysis
- ↑ Danchin, MH; Curtis, N; Nolan, TM; Carapetis, JR (2002). «Treatment of sore throat in light of the Cochrane verdict: is the jury still out?». MJA 177 (9): 512–5. — Medical Journal of Australia commentary on Cochrane analysis
- ↑ Pickering, Larry K., red. (2006). «Group A streptococcal infections». Red Book: 2006 Report of the Committee on Infectious Diseases (Red Book Report of the Committee on Infectious Diseases). Amer Academy of Pediatrics. ISBN 1-58110-194-5.
- Denne artikkelen bygger på «Tonsillitis» frå Wikipedia på engelsk, den 25. februar 2015.
