Hepatitt B
| Hepatitt B | |||
 Hepatitt B-virus | |||
| Klassifikasjonar og ressursar | |||
|---|---|---|---|
| ICD-9-kode: | 070.2–070.3 | ||
| ICD-10-kode: | B16, B18.0–B18.1 | ||
| OMIM | 610424 | ||
| DiseasesDB | 5765 | ||
| MedlinePlus | 000279 | ||
| eMedicine | med/992 ped/978 | ||
| MeSH | D006509 | ||
| MeSH | D006509 | ||
Hepatitt B er ein infeksjonssjukdom som vert framkalla av hepatitt B-virus (HBV). HBV gjev leverinfeksjon med gul hud og gule bindehinner i auga (gulsott) som typiske symptom. Av di infeksjonen framfor alt smittar gjennom serum- og blodkontakt, er sjukdomen òg omtala som «serumhepatitt» eller «inokulasjonshepatitt».
Historikk[endre | endre wikiteksten]
Då det på 1920-talet vart mogeleg å behandla diabetes med insulininjeksjonar, kunne gulsott observerast hjå påfallande mange sukkersjukepasientar. Dette, saman med andre observasjonar som t.d. eit «vaksinasjonsuhell» i større skala under andre verdskrigen der 62 % av dei amerikanske soldatane som vart vaksinerte mot gulfeber fekk hepatitt, gjorde at det omsider stod klart at det fanst minst 2 ulike former for viral hepatitt: I tillegg til ei epidemisk form med stutt inkubasjonstid og smitte fyrst og fremst gjennom inntak av vatn og livsmiddel (peroralt), laut det dessutan finnast ei hepatittform med lengre inkubasjonstid og smitte framfor alt gjennom blodkontakt (parenteralt).[1] Den fyrste av desse to hepatittformene vart kalla hepatitt A. Den andre forma (serumhepatitt) vart omnemnd som hepatitt B. Med hjelp av mykje omstridde inokulasjonsprov på menneske kunne både klinikk, inkubasjonstider, smittevegar og immunitet til slutt klarleggjast.[2] Dei fyrste serologiske hepatittestane kom under andre helvta av 1960-åra. Den fyrste serummarkøren vart påvist hjå ein aborigin frå Australia og vart difor kalla «Au-antigen» (Australia-antigen). Etter mykje fundering kom ein fram til at Au-antigenet er ein markør for hepatitt B.[3]
Virus[endre | endre wikiteksten]


HBV høyrer heime i familien «Hepadnaviridae». Viruspartikkelen (virion) er kjend som Dane-partikkelen. På utsida har denne partikkelen ei kappe som inneheld ei kjerne (core) av protein (nucleocapsid). I nucleocapsidet finst virus-DNA (genomet) og polymerase. Viruskappa har store mengder yteprotein (HBsAg) som både i sfærisk og i filamentøs form vert utskilt i serum. Dane-partikkelen er infeksiøs. Yteproteina frå viruskappa finst alltid i infeksiøst serum. Dei inneheld korkje nucleocapsid, polymerase eller virusgenom og er difor ikkje infeksiøse i seg sjølve. Genomet er sirkulært og har om lag 3200 basepar med DNA (deoksyribonukleinsyre) i ein dobbelstreng der den positive strengen er ufullstendig.
Mennesket er ein naturleg vert for HBV, men virus kan i eksperiment overførast til apar. Liknande hepadnavirus kan på naturleg måte infisera både apar og andre dyr, til dømes jordikorn og ender. Enda om hepadnaviridae er DNA-virus, går replikasjonen føre seg med hjelp av omvend transkriptase over revers transkripsjon av eit mellomstadium-RNA – såkalla pregenomt RNA. Omvend transkriptase kan ikkje rettast til moglege avlesingsfeil ved syntese av RNA til DNA og kan såleis vera ei medverkande årsak til mutasjonar.
Genomet er organisert i 4 overlappande leserammer - preC/C, X, P og preS/S. På grunn av overlapping kan mutasjonar i eitt område påverka kodinga av meir enn eitt protein. C-genet kodar for kjerne(core)proteinet (HBcAg), P-genet kodar for DNA-polymerase og S-genet kodar for yte(surface)proteinet (HBsAg). Korleis X-genet fungerer er i dag uklart, men det kan sjå ut som om det kunne spela ei viss rolle ved malignitetsutvikling.[4][5]

HBV har minst 9 serotypar og 8 genotypar (A – H). Alle serotypane har ein sams major determinant: a. Andre determinantar er d/y, w/r og q. Dei ulike genotypane kan i sin tur kløyvast i opp til 6 subgenotypar. Enda om fleire serotypar kan kodast av meir enn ein genotype, er det eit klart samband mellom sero- og genotypar.[6][7]
Dei ulike serotypane og genotypane har ulike geografiske og sosiale spreiingsmønster. Sero- og genotyping kan difor gjeva interessante haldepunkt for både smittevegar og historiske kontaktar mellom ulike folkeslag. Genotype A finst i 2 store grupper - ei gruppe har høg prevalens i Europa og Nord-Amerika og ei anna gruppe finst fyrst og fremst i Asia og i Afrika sør for Sahara. Typane B og C finst mest austasiatiske land, medan D er den mest spreidde genotypen i midhavsområdet. E er ein afrikansk type. Type F er fyrst og fremst påvist hjå sentral- og søramerikanske indianarar og i Polynesia (kunne tala for historisk kontakt). Påviste F-typar i Europa er truleg importerte. Alle kjende G-stammar er amerikanske eller europeiske. Genotype H er berre påvist i Sentral-Amerika.[8]
HBV er eit relativt stabilt virus. Det er framleis infeksiøst etter lagring ved 30 °C – 32 °C i minst 6 månader og nedfrose ved -15 °C i 15 år. I blod kan virus motstå turke i over 1 veke. Derimot er det kjensleg for desinfeksjonsmiddel som 500 ppm natriumhypoklorit og 2%-ig glutaraldehyd. autoklavering ved 121 °C i 20 minutt eller turr varme ved 160 °C i 1 time inaktiverer viruset. Til no har det ikkje vore mogeleg å dyrka HBV i cellekultur.[9][10]
Akutt sjukdom[endre | endre wikiteksten]
Inkubasjonstida er 1–6 månader, oftast 2–3 månader. Akutt hepatitt B kan framfor alt hjå barn vera subklinisk, men vaksne personar kan òg ha eit skiftande sjukdomsbilete: Ved infeksjon i vaksen alder får berre 30–50 % ikterus. Det er ikkje uvanleg med subkliniske hepatitt B-infeksjonar.[11]
Under den førikteriske (preikteriske) fasen kan vi sjå symptom som hovudverk, kvalme, leddverk, verk i epigastriet, dårleg mathug og oppkast. Prodromalsymptoma ved hepatitt B er ofte meir langdregne enn ved hepatitt A. Utslett som kan likna dei ved skarlaksfeber eller meslingar er vanlegare. I det ikteriske stadiet får pasienten fyrst gule senehinner i auga (sclerae) og sidan gul hud (gulsott). Pasienten lid òg ofte av kløe, urinen vert mørk og avføringa ljos. Ofte kan ein kjenna ei hoven og verkande lever. Høge verde for bilirubin, transaminasar (ASAT, ALAT) og i måteleg grad for alkalisk fosfatase er blodkjemiske teikn på leverskade.
I det akutte stadiet kan det på klinisk grunnlag vera vanskeleg å skilja hepatitt B frå andre former for viral hepatitt. Med viss risk for fulminant hepatitt med massiv levernekrose kan den sistnemnde infeksjonen vera alvorlegare. Fulminant hepatitt er sjeldsynt (om lag 1%) og har som oftast fatal utgang, framfor alt for personar eldre enn 60 år.[12] Born har som oftast litt betre prognose. Personar som overlever fulminant hepatitt B brukar å tilfriskna fullstendig og får sjeldan teikn til varig leverskade eller kronisk infeksjon.[10] Over 90% av dei som vert smitta i vaksen alder får normale leverenzym etter om lag 3 månader.
Diagnostikk[endre | endre wikiteksten]
I tillegg til kliniske symptom og anamnese kan ein mistanke om hepatitt styrkjast med biokjemiske leverfunksjonsprøver som ASAT, ALAT og alkalisk fosfatase. Påvising av ulike serummarkørar (ulike antigen og antikroppar) kan så gjeva etiologisk diagnose. Dette kan gjerast med kjenslege radioimmunologiske (RIA – enzyme radioimmunological assay) eller immunenzymatiske metodar (ELISA – enzyme immunosorbent assay). I særskilte tilfelle kan det òg vera grunn til å påvisa sjølve virus. Med molekylærbiologiske metodar er det mogeleg på påvisa HBV-DNA (HBV-nukleinsyre), både kvalitativt og kvantitativt.
Serummarkørar HBV har eit kjerneantigen: HBcAg (hepatitis B core antigen). Kjerneantigenet kan ikkje påvisast i serum og er difor ingen serummarkør. Dei serummarkørane som brukar påvisast med kommersielle testar er:
1. HBsAg: Eit yteantigen (hepatitis B surface antigen). Dette yteantigenet kan påvisast i serum 2 – 6 veker føre pasienten får symptom. Konsentrasjonen når toppen samstundes med den kliniske sjukdomen og minskar etter 3 – 6 veker.
2. HBeAg: Eit antigen som er knytt til HBcAg. Det oppstår ved kløyving av pre-corproteinet (dette vert koda av eit område av genomet som ligg «oppstraums» for det som kodar for gen C). På grunn av eit sterkt samband mellom førekomsten av HBeAg, HBV-DNA og DNA-polymerase er HBeAg ein serummarkør for virusreplikasjon og smitterisk. Om HBeAg framleis er positivt 8 – 10 veker etter att dei kliniske symptoma har lagt seg, er det truleg at pasienten vert virusberar og får ein kronisk hepatitt.
Testar for HBsAg og HBeAg er positive i akutt sjukdomsstadium og vert negative når infeksjonen lækjer. I staden vert testar for tilsvarande antikroppar positive:
3. Anti-HBs: Antikroppar mot yteantigenet HBsAg. Denne markøren vert positiv under eller stutt tid etter den akutte sjukdomsfasen. Anti-HBs kan nøytralisera HBV og verna mot HBV-infeksjon. Som prov på immunitet etter gjennomgått infeksjon kan anti-HBs sidan i 80% påvisast i låg titer resten av livet. Påviseleg anti-HBs som einaste positive serummarkør tyder på antikroppsdaning etter vaksinasjon mot HBV. Ved kronisk hepatitt B er testar for anti-HBs negative.
4. Anti-HBe: Antikroppar mot smitteriskmarkøren HBeAg. Finst i serum når HBeAg minkar. Førekomst av anti-HBe er såleis teikn på at sjukdomen har kulminert og at titeren for infeksjonsmarkørane kjem til å minka om nokre veker til månader.
5. Anti-HBc (total): Antikroppar mot kjerneantigenet HBcAg. Anti-HBc er det fyrste teiknet på immunforsvar og kan påvisast samtidig med HBsAg og HBeAg når den sjuke tek til å få symptom og høge transaminaseverde. Anti-HBc kan påvisast etter at testar for HBsAg og HBeAg har vorte negative og innan ein målbar produksjon av anti-HBs og anti-HBe har kome i gang. I dette «gapet», eller «vindaugsfasen» som denne fasen tidlegare vart kalla, kan anti-HBc (total) vera den einaste påviselege serummarkøren.[13]
6. Anti-HBc IgM: IgM-antikroppar mot HBcAg. Inngår i anti-HBc total. Titeren for anti-HBc IgM minkar når infeksjonen lækjer og brukar ikkje kunna påvisast etter nokre veker til månader. Påviseleg anti-HBc IgM tyder på akutt eller nyleg gjennomgått HBV-infeksjon.
7. Anti-HBc IgG: IgG-antikroppar mot kjerneantigenet HBcAg. Inngår i anti-HBc total. Desse antikroppane kan både ved lækt og ved kronisk infeksjon påvisast livet ut. I mange tilfelle er dei det einast serologiske teiknet på tidlegare kontakt med HBV.[10]

Kronisk hepatitt B[endre | endre wikiteksten]
Ved kronisk hepatitt B persisterar HBsAg definisjonsmessig > 6 mån. Risken for kronisk infeksjon er aldersrelatert. Ved smitte i vaksen alder er risken < 5%, hjå born opp til 6 års alder om lag 30%, og hjå nyfødde (peri- eller postnatal infeksjon) er risken så høg som 80 - 90%.[14] Hemodialysepasientar, personar med medfødde eller påførte immundefektar (t.d. HIV), lymfoproliferative sjukdomar eller som står på immunsupprimerande behandling har òg større risk for å få ein kronisk HBV-infeksjon.[6]
Kronisk hepatitt B kan gjennomgå ulike fasar:
Immuntoleransefase. I den fyrste fasen er det positivt HBeAg, store virusmengder, normale transaminaseverde og ingen eller linn leverinflammasjon. Det er fyrst og fremst dei med perinatal infeksjon og infeksjon i dei fyrste barneåra som gjennomgår ein slik fase. Meir sjeldan kan ein òg sjå same fasen hjå personar som vert infiserte i ungdomsåra eller i vaksen alder og seinare får kronisk hepatitt B. Enda om virusmengdene er store, kan det sjå ut som om skort på kliniske symptom og blodkjemiske teikn på leversjukdom i denne fasen kan tilskrivast immuntoleranse mot HBeAg. I eksperiment på dyr er det i alle fall haldepunkt for at overføring av HBeAg gjennom placenta spesifikt kan minska den evna dei cytotoksiske T-cellene har til å løysa opp infiserte hepatocyttar.[15] Hypotesen vert stødd av at infiserte born til HBeAg-negative mødrer ser ut til å ha ein sterkare tendens til å få symptomatisk og til og med fulminant HBV-infeksjon.[4]
Immunklareringsfase. Etter fleire tiår kjem ein immunreaktiv fase med linne til sterke teikn på leverinflammasjon. I denne fasen startar leverskaden. HBeAg er positivt. Enda om virusreplikasjonen held fram, er virusmengdene i immunklareringsfasen lågare enn i immuntoleransfasen der immunhemming knappast finst. Histologisk er det både aktiv leverinflammasjon og fibrose. Ofte får vi fluktuerande verde for både virusmengder og transaminasar. Etter periodar med mindre replikasjon og lågare transaminaseverde kan vi sjå reaktivering med både oppbløming av symptom som ikterus og høge transaminaseverde. Som oftast er slike «flare ups» asymptomatiske, men av til kan vi få symptom som ved akutt og til og med fulminant hepatitt.
Somme tider held HBeAg fram med å vera positivt og ein ser berre ei mellombels minking av virusmengda. Andre gonger kan testar for anti-HBe etter slike «flares» verta positive samstundes som HBeAg kverv og sjukdomen går i remisjon.
Immunologisk overvakingsfase. Etter nokre månader til år får dei fleste pasientane serokonversjon av HBeAg til anti-HBe. Slik serokonvertering ser ein årleg hjå 8 – 15% av pasientane. Infeksjon i vaksen alder og høge transaminaseverde gjev størst konverteringsgrad, truleg som teikn på eit sterkare immunsvar. Fleirtalet vert stabile HBsAg-berarar med låg virusreplikasjon og låge til normale transaminaseverde. Histologisk ser ein minimal til linn hepatitt med fibrose i skiftande grad. Pasientar med uttala leveskade innan dei vart negative for HBeAg kan få ein inaktiv cirrhose. For mange pasientar kan dette stadiet vara i fleire år. Prognosen er som oftast god, særleg for dei som kom inn i overvakingsfasen tidleg under sjukdomen. Likevel kan det i periodar koma til reaktivering av infeksjonen, anten spontan eller i samband med immunmodulerande behandling. Kvart år får drygt 2% levercirrhose, fyrst og fremst dei med mange og alvorlege hepatittepisodar. Kronisk hepatitt B gjev ein årleg risk for leverkreft på 1%. Denne risken minkar til 0,1% hjå asymptomatiske pasientar. Ved cirrhose aukar derimot den årlege risken til 3 – 10%. Risken for at personar med kronisk hepatitt B på grunn av smitte i barndomen etter 30 – 50 år skal gå bort i leverkreft eller cirrhose er om lag 25%.[16] Ved HBeAg negativ, kronisk hepatitt B er ein ofte tvungen til fleire prøvetakingar under 6 – 12 månaders tid innan ein inaktiv hepatitt skal kunna skiljast frå ein prosess med tendens reaktivering.[17][18]
Reaktiveringsfase. Tidlegare vart negative testar for HBsAg tekne som teikn på avslutta eller sterkt nedtrappa virusreplikasjon, men det syner seg at opp til 1/3 av kroniske, inaktive HBsAg-berarar får reaktivering med store virusmengder utan seroreversjon til HBeAg. På grunn av pre-coremutasjonar vert ikkje HBeAg syntetisert, og utan HBeAg minkar induksjonen av HBeAg-spesifikk T-celleaktivitet. Når immunsystemet har trykt ned villvirus kan HBeAg-negative mutantar dominera. Ulike genotypar har ulik mutasjonstendens. HBeAg negativ, kronisk hepatitt B er ei viktig hepatittform. Reaktiveringsfasen kan koma både spontant og i samband med immunsupprimerande behandling. Prognosen er på sikt dårlegare enn for dei med positivt HBeAg. Tilstanden lækjer sjeldan spontant. Årleg får 8 – 10% levercirrhose. Denne reaktiveringstypen ser fyrst og fremst ut til å vera vanleg i midhavsområdet, men rapportar har òg kome frå asiatiske land.[10][11][19]
Resolusjonsfase. Nokre tilfelle med kronisk hepatitt kan få sein klarering av HBsAg og serokonversjon til anti-HBs. I vestlege land med infeksjon i vaksen alder ser ein slik klarering hjå 1 – 2% pr år. I endemiske område med smitte perinatalt eller i tidleg barndom er den årlege insidensen 0,05 – 0,8%. Slik serokonversjon gjer prognosen betre, men til 100% kan ikkje dette hindra utvikling til dekompensasjon og malignitet hjå cirrhosepasientar. Det kan og vera risk for ny aktivitet i samband med immunsuppresjon og behandling for til dømes maligne sjukdomar.[18][20][21]
Okkult HBV-infeksjon. Nyare amplifikasjonsmetodar med betre sensitivitet har gjort det klart at små mengder HBV kan persistera i lang tid. Det kan røra seg om sekundære langtidsresultat etter akutt, subklinisk hepatitt som etter alt å døma hadde lækt. Omkring 1/3 av tilfella er rapporterte frå pasientar med kronisk hepatitt C. Dyremodellar med andre hepadnavirus syner at små smittedosar òg kan vera årsak til primære, okkulte infeksjonar utan påviseleg leversjukdom. Det er ikkje heilt klart korleis omgrepet okkult HBV-infeksjon bør definerast. Testar for HBsAg skal alltid vera negative, men ulike forfattarar ser ut til å ha sprikande oppfatningar om anti-HBc og anti-HBs. Okkulte infeksjonar kan aktiverast/reaktiverast av immunsupprimerande behandling, hematologisk malignitet og t.d. HIV-infeksjon. Ved organdonasjon kan smitte overførast til immunsupprimerte motakarar.[19][22]
Kronisk aktiv og kronisk persisterande hepatitt. På grunn av morfologiske skilnader rekna ein tidlegare med at om lag 2/3 får kronisk aktiv hepatitt og 1/3 kronisk persisterande hepatitt. Det var fyrst og fremst kronisk aktiv hepatitt B som skulle ligga bakom cirrhose- og malignitetsutvikling.[23] Med betre kjennskap til etiologi og patogenese når det gjeld kronisk hepatitt vil ein i dag helst ikkje tala om to heilt skilde tilstandar. Det ser heller ut til at kronisk aktiv og kronisk persisterande hepatitt er to former som kan gå over i einannan når sjukdomen endrar aktivitetsgrad.[24]

Tolking av testresultat[endre | endre wikiteksten]
| Serummarkørar | Testresultat | Tolking |
|---|---|---|
| HBsAg | neg. | - |
| Anti-HBc | neg. | - |
| Anti-HBs | neg. | Mottakeleg (ingen immunitet) |
| - | - | - |
| HBsAg | neg. | - |
| Anti-HBc | pos. | - |
| Anti-HBs | pos. | Immunitet etter gjennomgått infeksjon |
| - | - | - |
| HBsAg | neg. | - |
| Anti-HBc | neg. | - |
| Anti-HBs | pos. | Immunitet etter vaksinasjon mot hepatitt B |
| - | - | - |
| HBsAg | pos. | - |
| Anti-HBc | pos. | - |
| Anti-HBc IgM | pos. | - |
| Anti-HBs | neg. | Akutt infeksjon |
| - | - | - |
| HBsAg | pos. | - |
| Anti-HBc | pos. | - |
| Anti-HBc IgM | neg. | - |
| Anti-HBs | neg. | Kronisk infeksjon |
| - | - | - |
| HBsAg | neg. | Tolking vanskeleg |
| Anti-HBc | pos. | 1. Som oftast lækt infeksjon |
| Anti-HBs | neg. | 2. Falsk pos. anti-HBc (framleis mottakeleg) |
| - | - | 3. Lågaktiv, kronisk infeksjon |
| - | - | 4. Akutt infeksjon i utlækingsfase |
Smittevegar og smittefare[endre | endre wikiteksten]
Berre personar med ein fullgod produksjon av anti-HBs etter vaksinasjon eller gjennomgått HBV-infeksjon er immune. Alle med positivt HBsAg kan vera smittsame. HBV smittar fyrst og fremst gjennom blod og serum, til dømes parenteralt ved blodtransfusjonar og Intravenøst misbruk. Blod er smitteførande mange veker før pasienten får kliniske symptom. HBsAg kan påvisast i andre kroppsvæsker med, men berre blod, vaginalsekrét og sædvæske har synt seg å vera infeksiøst.[10] HBV kan overførast gjennom rett minimale slimhinneskader, t.d. som venerisk smitte.[25] HBV er om lag 100 gonger meir infeksiøst enn HIV.[10] Etter overføring av små virusmengder (t.d. ved venerisk slimhinnesmitte) er inkubasjonstida stuttare enn etter overføring av større smittemengder (t.d. ved blodtransfusjonar).
Påviseleg HBeAg til saman med negativ test for anti-HBe talar for stor smitterisk, til og med ved «små» smittedosar som t.d. nålestikk og gjennom slimhinner. På grunn av statistisk samband mellom virusmengda i blodet og anti-HBe er smitterisken truleg mindre om anti-HBe er positivt - i alle fall om pasienten har normale transaminaseverde.[26][27]
Utan motåtgjerder ligg risken for vertikal smitte frå mor til barn under og etter fødselen (perinatalt) på 0 – 20% om mora har HBsAg som einaste positive serummarkør. Ved positivt HBeAg aukar overføringsrisken til 80 – 90%.[28] Teoretisk burde direkte undersøking av virusmengda i blodet gjeva eit meir påliteleg bilete, men kunnskapen om tilhøvet mellom virusmengder og risk for smitteoverføring er heller ufullstendig. I alle fall er det stor risk for perinatal smitte ved ein viruskonsentrasjon på 108 – 1010 HBV-DNA-kopiar/ml. Berre i unnataksfall smittar HBsAg-positive mødrer perinatalt om HBeAg er negativt og konsentrasjonen for HBV-DNA ligg under 104 kopiar/ml (HBV-DNA bør no målast i IU/mL. I ein standard frå Verdas helseorganisasjon er det om lag 5 - 6 kopiar/IU [29]). Viruskonsentrasjonen i serum kan auka under svangerskapet.[30]
Immunitet[endre | endre wikiteksten]
Etter gjennomgått og lækt hepatitt B gjev anti-HBs immunitet mot ny infeksjon. Hjå immunfriske individ held denne immuniteten i seg på grunn av det immunologiske minnet, til og med om anti-HBs med tida skulle minka og koma under deteksjonsgrensa. Ved sjukdomar som krev immunsuppressiv behandling eller i seg gjev nedsett immunitet kan likevel ein tidlegare HBV-infeksjon unnataksvis bloma opp på nytt.[21]
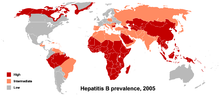
Epidemiologi[endre | endre wikiteksten]
I det som kallast I-land vart HBV tidlegare ofte overført ved blodtransfusjon. Systematisk undersøking av HBV-markørar (HBsAg og anti-HBc) hjå alle blodgjevarar har langt på veg eliminert posttransfusjonshepatitt B i land med eit vel utbygd helsesystem. Her er hepatitt B no fyrst og fremst ein venerisk infeksjon og eit problem i visse riskgrupper, framfor alt hjå sprøytemisbrukarar. Hepatitt B har vore eit stort nosokomialt problem og, til og med i nordiske land der prevalensen for HBsAg-berarskap ligg under 1%.[31][32][33] På grunn av vaksinasjonskampanjar retta mot riskpopulasjonar og innføring av hepatitt B-vaksine i barnevaksineringa i mange land ser dette problemet ut til å minka.[34][35][36]
På verdsbasis er vertikal smitte den viktigaste årsaka til kronisk hepatitt B og levermalignitet.[37] I nokre område har så mykje som 90% av dei vaksne markørar som talar for gjennomgått eller kronisk HBV-infeksjon og 10 – 15% av innbyggjarane er kroniske virusberarar.[10][22] Globalt har truleg så mykje som 1,8 milliardar menneske eller bortimot 30% av innbyggjarane gjennomgått ein HBV-infeksjon. Om lag 350 millionar er kroniske HBV-berarar. Av desse har 25% kronisk leversjukdom og cirrhose som kan utvikla seg til leverkreft.[38] Kronisk hepatitt B er truleg årsak til 75% av all levermalignitet. Om lag 600 000 menneske døyr kvart år på grunn av akutt eller kronisk hepatitt B - 50% av dei i levermalignitet. Verst er tilhøva i Søraust-Asia og i Afrika sør for Sahara.[16][37]
Som årsak til kronisk hepatitt B finn vi ulike genotypar i vestleg og austlege land. Difor kan ulik eksposisjon, smittealder og ulike levevilkår gjera det vanskeleg å verifisera mogelege skilnader mellom ulike genotypar og førekomst av cirrhose og malignitet. Visse rapportar kan tyda på eit visst kausalt samband mellom geno-/serotype og sjukdomsutvikling, til dømes kan det sjå ut som om genotype C er meir aggressiv enn genotypane A og D. Meir forsking kan i framtida gjeva betre kunnskap.[8][39]
Førebygging[endre | endre wikiteksten]
A. Passiv immunitet. Vanleg, kommersielt immunglobulin har for låge konsentrasjonar av protektive antikroppar mot HBV (anti-HBs) til å ha effekt. Immunglobulin med effektive konsentrasjonar (HBIG) kom på marknaden i 70-åra. Ein injeksjon HBIG vernar omgåande mot klinisk hepatitt B, men vernet held seg i berre nokre månader. Tidlegare redsle for at HBIG kunne innhalda HIV har synt seg vera grunnlaus.[40]
B. Aktiv immunitet. Den fyrste vaksinen mot hepatitt B kom på 80-talet kom og var gjort av konsentrert, inaktivert HBsAg i plasma frå kroniske HBsAg-berarar.[41] No nyttast i staden rekombinant framtekne vaksinar tilverka på celler frå gjærsopp.
Preeksposisjonsprofylakse[endre | endre wikiteksten]
Med 3 injeksjonar i deltoidmuskelen etter eit skjema på 0, 1 og > 5 månader får 90 - 95% av vaksinerte, immunkompente personar ein protektiv antikroppskonsentrasjon (≥10 IU/L).
Av vaksne, elles immunfriske personar oppnår 5 – 10% for låg antikroppskonsentrasjon etter tre vaksinedosar og er såkalla «non responders». Dårleg immunsvar kan ha samband med høg alder, overvekt og røyking.
Immunkompromitterte får lågare antikroppskonsentrasjonar enn immunkompetente. Vaksine mot hepatitt B skal derfor gjevast innan dialyse eller immunsupprimerande behandling skal startast.[42]
Ved risk for perinatal infeksjon: Ein injeksjon HBIG rett etter fødselen saman med vaksinasjon ved 0, 1 og 2 månader og kan henda ein boosterdose ved 1 års alder minskar risken for at barnet skal verta HBsAg-berar frå om lag 90% til under 5%.[43] I fleire land med stor risk for HBV-smitte i ung alder har slik profylakse saman med hepatitt B-vaksine i barnevaksinasjonsprogrammet minska prevalensen for kronisk HBV-infeksjon i barnealderen.[34][44]
Kontroll og oppfylging. Til 95% får barn, ungdomar og vaksne personar ein tilrekkeleg antikroppskonsentrasjon etter rett utført vaksinering. Visse riskgrupper kan turva boosterinjeksjonar etter kontroll av anti-HBs med blodprøve teken 1 - 3 månader etter siste vaksinasjonsdosen:
A. Nyfødde barn till HBsAg-positive mødrer B. Visse riskgrupper (t.d. misbrukarar, menn som har sex med menn, familiemedlemer till kroniske smitteberarar, prostituerte) C. Visse yrkesgrupper (t.d. helsearbeidarar) D. Personar med immundefektar og nyresvikt E. Personar med andre sjukdomar som gjer at dei ikkje bør få hepatitt B
På grunn av det immunologiske minnet har personar med normalt immunforsvar og anti-HBs på ≥ 100 IU/L eit livslangt vern. Endå om antikroppskonsentrasjonen kjem til å minka med åra, er korkje fleire kontrollar eller boosterdosar naudsynte.
På lengre sikt er vernet uvisst for personar med anti-HBs mellom 10 og 100 IU/L. For langtidsvern er ny vaksinasjon etter 1 – 2 år er tilrådeleg.
Vernet for «non responders» (anti-HBs på < 10 IU/L) er uvisst. Minst 25% utav desse kan oppnå ei tilrekkeleg antikroppsmengde etter ytterlegare 1 – 2 injeksjonar, eventuelt med dobbel dose.[43][45]
Posteksposisjonsprofylakse[endre | endre wikiteksten]
Personar utan immunitet mot HBV har ein risk på 10 – 30% for HBV-smitte ved stikk med kontaminert kanyle. Pasienten bør alltid fylgjast opp.
Uvaksinerte personar bør får HBIG så fort som mogeleg etter smittetilfellet og dessutan vaksinerast ved 0, 1 og 2 månader. Ein boosterdose etter 12 månader kan tryggja eit meir langvarig vern.
For personar som tidlegare har fått 2 eller fleire vaksinasjonsdosar er HBIG og 1 ytterlegare vaksinasjon tilrekkeleg. Ved ein kjend anti-HBs konsentrasjon på mellom 10 og 100 IU/L1 er 1 ytterlegare vaksinasjon tilrekkeleg. HBIG kan sløyfast. Ved kjende konsentrasjonar på >100 IU/L er ikkje posteksponeringsprofylakse naudsynt.
Om meir enn 48 timar har gått sidan smittetilfellet, har HBIG ingen verknad. Berre vaksinasjon kan hjelpa, til og med om det har gått veker.[43]
Deteksjonsproblem og vaksinegjennombrot. Dei fleste utav dagens rekombinante vaksinar og dei fleste testane for HBsAg er fyrst og fremst retta mot den determinanten som er sams for alle serosubgrupper, nemleg subdeterminant a. Framfor alt i land med utbreidd HBV-vaksinasjon har ein kunna observera mutasjonar i genet for denne determinanten. Slike mutasjonar kan gjera at somme utav dei kommersielle testane for HBsAg kan gjeva falskt negative resultat.[46] Det ser til og med ut som om både mutasjonar av denne typen og andre mutasjonar kan gjera at rekombinant framtekne vaksinar mot HBV og HBIG kan vera ineffektive og gjeva det som kallast «escape mutations» med gjennombrotsinfeksjon hjå personar som er vaksinerte mot HBV og/eller har fått HBIG.[47] Dersom krossimmunitet mellom mutasjonstypar og villvirus saknast, syner matematiske modellar ein viss risk for at slike mutantar etter drygt 50 år kan verta dominerande.[38] Ved falskt negativt resultat av testar for HBsAg kan vi få det som kallast ein «silent» eller stum infeksjon. I land meg høg prevalens for HBsAg kan dette vera årsak till transfusjonsproblem 46).[46]
Behandling av kronisk hepatitt B[endre | endre wikiteksten]
Målet med antiviral behandling er å minska virusreplikasjonen. Om pasienten kan koma over i ikkje-replikativ fase kan utvikling til levercirrhose og malignitet hindrast eller i alle fall bremsast. Dei fleste pasientane med normal leverstatus har som oftast låge virusmengder og god prognose utan behandling. Dei bør fylgjast med regelbundne kontrollar så pasientar med intermittent infeksjon eller kompensert cirrhose kan oppdagast. Mistanke om cirrhose kan vera indikasjon for leverbiopsi.
I grunnen er det berre pasientar med aktiv infeksjon som bør få behandling. Ved kronisk, aktiv hepatitt B og negativt HBeAg bør HBV-DNA difor vera > 2 000 IU/mL. Ved positivt HBeAg bør HBV-DNA ligga > 20 000 IU/mL. Framfor alt er risk for utvikling av malignitet behandlingsindikasjon (vertikalt smitta menn over 35 – 40 år og vertikalt smitta kvinner over 45 – 50 år)
For terapisvaret er låge HBV-DNA-mengder i serum (< 107 IU/mL) og høge transaminaseverde (tyder på aktivt immunsvar) gode prognostiske teikn. Pasientar med genotype C, store virusmengder og teikn på kontinuerleg eller intermittent leverinflammasjon ser ut til å ha dårlegare prognose.[39]
For tida nyttast pegylert interferon alfa, oftast i kombinasjon med nukleosidanalogar (t.d. lamivudin, entecavir, telbivudin) og/eller nukleotidanalogar (emtricitabin, adenofovir, tenofovir). Avhengig av genotype, virusmengde, HBeAg pasientstatus kan behandlingstida vera frå 48 veker til eit par år eller lengre. Behandling og behandlingseffekt lyt kontrollerast med hjelp av kvantitative målingar av HBV-DNA.[20]
Ved behandling med lamivudin kan lamivudinresistenta mutasjonar dukka opp. Rapportar om funn av villtypevirus med liknande mutasjonar gjer at lamivudinresistens truleg ikkje alltid kan tilskrivast lamivudinbehandling.[48]
Litteratur[endre | endre wikiteksten]
Weiland O (2007 «Hepatiter» - i: Infektionsmedicin. Epidemiologi, klinik, terapi, 4. utg. (red. Iwarson S og Norrby R), s. 235-238, 241-247 - Säve Förlag, Sävedalen. ISBN 9197268984
Brooks GF, Butel JS, Morse SA (red., 2004) Jawetz, Melnick & Adelberg΄s Medical Microbiology, 23. utg., s. 466-475, 481-482, Lange Medical Books/McGraw-Hill, Connecticut. ISBN 0-07-141207-7
Kjelder[endre | endre wikiteksten]
- ↑ Grabenstein JD, Pittman PR, Greenwood JT, Engler RJ (2006) «Immunization to protect the US Armed Forces: heritage, current practice, and prospects» - Epidemiol Rev., vol. 28, s. 3-26. PMID 16763072. [1] (pdf)
- ↑ Krugman S, Giles JP, Hammond J (1967) «Infectious Hepatitis. Evidence for two distinctive clinical, epidemiological, and immunological types of infection» - JAMA, vol. 200, nr. 5, s. 365-373. (Omprenta i JAMA, vol. 252, nr. 3, s. 939-401). PMID 4164595. [2] (samandrag)
- ↑ Blumberg BS, Alter HJ, Visnich S (1965) «A ”new” antigen in leukemia sera» - JAMA, vol. 191, nr. 7, s. 541-546. PMID 14239025. [3] (samandrag)
- ↑ 4,0 4,1 Bläckberg J (2002) «Hepatit B virusinfektion och genomförändringar ur ett långtidsperspektiv. Bakgrund-HBV replikation, transkription och proteiner» (Avhandling) [4] Arkivert 2021-07-25 ved Wayback Machine.
- ↑ Bouchard MJ, Schneider RJ (2004) «The enigmatic X gene of hepatitis B virus» - J Virol., vol. 78, nr. 23, s. 12725-12734. PMID 15542625. [5] Arkivert 2010-03-27 ved Wayback Machine. (PDF)
- ↑ 6,0 6,1 Sundberg KM, Restorp K, v. Sydow M, Insulander M, Norder H, Magnius L (2009) «Ny typning av hepatit B-virus ger bättre övervakning av smittspridning» - Läkartidningen, vol. 106, nr. 17, s. 1169-1171. [6] Arkivert 2018-08-27 ved Wayback Machine.
- ↑ Magnius LO, Norder H (1995) «Subtypes, genotypes and molecular Epidemiology of the hepatitis B virus as reflected by sequence variability of the S-gene» - Intervirology, vol. 38, nr. 1-2, s. 24-34. PMID 8666521 (samandrag)
- ↑ 8,0 8,1 Norder H, Couroucé A-M, Coursaget P, Echevarria JM, Lee S-D, Mushahwar IK, Robertson BH, Locarnini S, Magnius LO (2004) «Genetic diversity of hepatitis B virus strains derived worldwide: genotypes, subgenotypes, and HBsAg subtypes» - Intervirology, vol. 47, nr. 6, s. 589-309. DOI: 10.1159/000080872. PMID 15564741. [7]
- ↑ Bond WW (1984) «Survival of hepatitis B virus in the environment» - JAMA, vol. 251, nr. 3, s. 397-398.
- ↑ 10,0 10,1 10,2 10,3 10,4 10,5 10,6 «Hepatitis B» - World Health Organization, Department of Communicable Disease Surveillance and Response, (2002.2). [8]
- ↑ 11,0 11,1 Pungpapong S, Kim RK, Poterucha JJ (2007) «Natural history of hepatitis B virus infection: an update for clinicians» - Mayo Clin Proc., vol. 82, nr. 8, s. 967-975. Doi: 10.4065/ 82.8.967. PMID 17673066. [9]
- ↑ Mast EE, Margolis HS, Fiore AE, Brink EW, Goldstein ST, Wang SA, Moyer LA, Bell BP, Alter MJ (2005) «A comprehensive immunization strategy to eliminate transmission of hepatitis B virus infection in the United States: recommendations of the Advisory Committee on Immunization Practice (ACIP) part1: Immunization of infants, children and adolescents» - MMWR Recomm Rep., vol. 54, nr. RR-16, s. 1-31. PMID 16371945. [10]
- ↑ Ahtone J, Maynard JE (1983) ”Laboratory diagnosis of hepatitis B” JAMA, vol. 249, nr. 15, s. 2067-2096. PMID 6834598. [11] (samandrag)
- ↑ Beasley RP, Hwang L-Y, Lee G C-Y, Lan C-C, Roan C-H, Huang F-Y, Chen C-L (1983) «Prevention of perinatally transmitted hepatitis B virus infections with hepatitis B immune globulin and hepatitis B vaccine» - Lancet, vol. 12;2, nr. 8359, s. 1099-1102. PMID 6138642 (samandrag)
- ↑ Milich D, Liang TJ (2003). “Exploring the biological basis of hepatitis B e antigen in hepatitis B virus infection“ Hepatology, vol. 38, nr. 5, s. 1075-1086. DOI: 10.1053/jhep.2003.50453. PMID 14578844. [12][daud lenkje]
- ↑ 16,0 16,1 World Health Organization (2009) «Hepatitis B» - Fact sheet, nr. 204. [13]
- ↑ Chu CM (2000) «Natural history of chronic hepatitis B virus infection in adults with emphasis on the occurrence of cirrhosis and hepatocellular carcinoma» - J Gastroenterol Hepatol., vol. 15, suppl E, s. 25-30. PMID 10921378 (samandrag)
- ↑ 18,0 18,1 Weiland O (2008) «Hepatit B – kronisk» - Internetmedicin
- ↑ 19,0 19,1 Shi YH, Shi CH (2009) «Molecular characteristics and stages of chronic hepatitis B virus infection» - World J Gastroenterol., vol. 15, nr. 25, s. 3099-3105. Doi:10.3748/wjg.15.3099. PMID 19575488. [14] Arkivert 2010-05-31 ved Wayback Machine.
- ↑ 20,0 20,1 «Behandling av kronisk hepatit B-infektion hos vuxna och barn – uppdaterad behandlingsrekommendation» - Information från Läkemedelsverket, (2007) vol. 18, nr. 5, s. 39-54. [15] Arkivert 2010-08-25 ved Wayback Machine.
- ↑ 21,0 21,1 Hoofnagle JH (2009) «Reactivation of hepatitis B» - Hepatology, vol. 49, suppl 5, s. 156-165. DOI: 10.1002/hep.22945. PMID 19399803 (samandrag)
- ↑ 22,0 22,1 Conjeevaram HS, Lok AS (2001) «Occult hepatitis B virus infection: a hidden menace?» - Hepatology, vol. 34, nr. 1, s. 204-206. DOI:10.1053/jhep.2001.25225. PMID 11431752. [16][daud lenkje] (PDF)
- ↑ Beasley RP, Hwang L-Y, Lin C-C, Chien C-S (1981) ”Hepatocellullar carcinoma and hepatitis B virus” Lancet, vol. 2, nr. 8256, s. 1129-1133. PMID 6118576.
- ↑ Glauman H (1998) «Kroniska hepatiter – tid för ny klassifikation» - Føredrag på Svenska Gastrodagarna i Karlskrona. [17]
- ↑ Kingsley LA, Rinaldo CR, Lyter DW, Valdiserri RO, Belle SH, Ho M (1990) «Sexual transmission efficiency of hepatitis B virus and human immunodeficiency virus among homosexual men» - JAMA, vol. 264, nr. 2, s. 230-234. PMID 2192096. (samandrag)
- ↑ Ballard AL, Boxall EH (1999) «Assessing the infectivity of hepatitis B carriers» - Commun Dis Public Health, vol. 2, nr. 3, s. 178-183. PMID 10491871 (samandrag)
- ↑ Chan SH, Tan KL, Goh KT, Lim C, Tsakok M, Oon CJ, Ratnam SS (1985) «Maternal-child hepatitis B virus transmission in Singapore» - Int J Epidemiol., vol. 14, nr. 1, s. 173-177. PMID 3988432 (samandrag)
- ↑ Pongpipat D, Suvatte V, Assateerawats A (1985) «Perinatal transmission of hepatitis B virus in Thailand» - Asian Pac Allergy Immunol., vol. 3, nr. 2, s. 191-192. PMID 4074476 (samandrag)
- ↑ Kukka CM (2009) «What is HBV DNA and how is it measured?» - Hepatitis B Fact Sheet, HBV Advocate.org [18] Arkivert 2012-05-25 ved Wayback Machine.
- ↑ Söderström A, Norkrans G, Lindh M (2003) «Hepatitis B virus DNA during pregnancy and post partum: aspects on vertical transmission» - Scand J Infect Dis., vol. 35, nr. 11-12, s. 814-819. PMID 14723355 (samandrag)
- ↑ Grady GF (1982) «Hepatitis B immunity in hospital staff targeted for vaccination» - JAMA, vol. 248, nr. 18, s. 2266-2269. PMID 7131678. [19] (PDF)
- ↑ Briem H, Weiland O, Einarsson ET, v. Sydow M (1990) «Prevalence of hepatitis B virus markers in Icelandic outpatients and hospital personnel in 1979 and in 1987» - Scand J Infect Dis., vol. 22, nr. 2, s. 149-153. PMID 2356439 (samandrag)
- ↑ Weiland O (2008) «Hepatit B – akut» - Internetmedicin.
- ↑ 34,0 34,1 CDC (2003) «Global progress toward universal childhood hepatitis B vaccination» - MMWR, vol. 52, nr. 36, s. 868-870. PMID 12970620. [20]
- ↑ Huang K, Lin S (2000) «Nationwide vaccination: a success story in Taiwan» - Vaccine, vol. 18, suppl. 1, s. 35-38. PMID 10683542 (samandrag)
- ↑ Lanphear BP, Linnemann CC Jr, Cannon CG, DeRonde MM (1993) «Decline of clinical hepatitis B in workers at a general hospital: relation to increasing vaccine-induced immunity» - Clin Infect Dis., vol. 16, nr. 1, s. 10-14. PMID 8448282 (samandrag)
- ↑ 37,0 37,1 World Health Organization - Department of Vaccines and Biologicals (2001) «Hepatitis B immunization. Inducing hepatitis B vaccine into national immunization services» - [21] Arkivert 2010-02-13 ved Wayback Machine.
- ↑ 38,0 38,1 Zuckerman JN, Zuckerman AJ (2000) «Current topics in hepatitis B» - J Infect., vol. 41, nr. 2, s. 130-136. PMID 11023756 (samandrag)
- ↑ 39,0 39,1 Lindh M (2004) «Klinisk betydelse av genotyper vid hepatit B” – i: Information från Läkemedelsverket: Behandling av kronisk hepatit B-infektion hos vuxna och barn – uppdatering. Bakgrundsdokumentation, nr. 4, s. 38-44. [22] Arkivert 2010-08-25 ved Wayback Machine.
- ↑ CDC (1991) «Hepatitis B virus: a comprehensive strategy for eliminating transmission in the United States through universal childhood vaccination: Recommendations of the Immunization Practices Advisory Committee (ACIP)» - MMWR Recomm Rep., vol. 40, nr. RR-13, s. 1-25. PMID 1835756. [23]
- ↑ Desmyter J, Colaert J, De Grote G, Reynders M (1983) «Efficacy of heat-inactivated hepatitis B vaccine in haemodialysis patients and staff» - Lancet, vol. 2, nr. 8363, s. 1323-1328. PMID 6139668 (samandrag)
- ↑ European Consensus Group on Hepatitis B Immunity (2000) «Are booster immunisation needed for lifelong hepatitis B immunity?» - Lancet, vol. 355, nr. 9203, s. 561-565. PMID 10683019 (samandrag)
- ↑ 43,0 43,1 43,2 Folkehelseinstituttet (2005) «Hepatitt B», opppd. 2009 (PDF), arkivert frå originalen (PDF) 21. september 2015, henta 22. februar 2010
- ↑ Viviani S, Jack A, Hall AJ, Maine N, Mendy M, Montesano R, Whittle HC (1999) «Hepatitis B vaccination in infancy in The Gambia: protection against carriage at 9 years of age» - Vaccine, vol. 17, nr 23-24, s. 2946-2950. PMID 10462228 (samandrag)
- ↑ Chiaramonte M, Ngatchu T, Majori S, Baldo V, Moschen ME, Renzulli G, Trivello R (1995) «Response to an extra dose of hepatitis B vaccine and specific antibody persistence in non-responders to primary immunization» - Scand J Gastroenterol., vol. 30, nr. 6, s. 601-603. PMID 7569770 (samandrag)
- ↑ 46,0 46,1 Louisirirotchanakul S, Kanoksinsombat C, Theamboonlert A, Puthavatana P, Wasi C, Poovorawan Y (2004) «Mutation of the ”a” determinant of HBsAg with discordant HBsAg diagnostic kits» - Viral Immunology, vol. 17, nr. 3, s. 440-444. PMID 15357910 (samandrag)
- ↑ Cooreman MP, Leroux-Roels G, Paulij WP (2001) «Vaccine- and hepatitis B immune globulin-induced escape mutations of hepatitis B virus surface antigen» - J Biomed Sci., vol. 8, nr. 3, s. 237-247. PMID 11385295 (samandrag)
- ↑ Leon P, Pozo F, Echevarria JM (2004) «Detection of hepatitis B virus variants resistant to lamivudine and famciclovir among randomly selected chronic carriers from Spain» - Enferm Infecc Microbiol Clin., vol. 22, nr. 3, s. 133-137. PMID 14987532. [24][daud lenkje]
